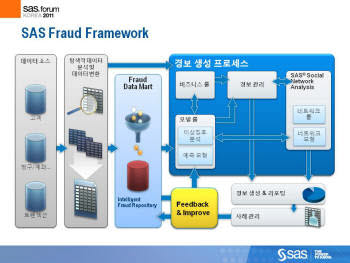
 관련 통계자료 다운로드 SAS 사기검출시스템 프레임워크
관련 통계자료 다운로드 SAS 사기검출시스템 프레임워크 국민건강보험공단 조사에 따르면 건강보험 청구 건수는 연 평균 10% 이상 증가한다. 병원과 약국을 이용하면서 건강보험료를 청구하는 건수가 급격히 늘었기 때문이다. 이 숫자는 급기야 지난해 12억건을 넘어섰다.
문제는 늘어난 청구건수 가운데 국민건강보험공단이 지급하지 않아도 되는 청구건이 다수 포함돼 있다는 점이다. 심사를 통해 걸러내야 할 건들도 크게 늘었다. 공단이 최근 몇 년간의 추이를 보니 사태는 심각했다. 청구 건수는 폭증한 반면 심사에 의한 조정률은 떨어지고 있었다. 과거 몇 년 전까지 1.13%을 기록하던 심사 조정률은 심지어 지난해 0.51%를 보여 절반 이하로 떨어졌다.
이처럼 분석해야할 모수가 급증한 것은 국민건강보험공단이 SAS의 사기검출시스템(FDS, Fraud Detection System)을 선택한 첫 번째 이유였다. 두 번째 핵심 이유는 부당 청구 가능성 자체가 높아졌다는 것이다.
국민건강보험공단이 지난해 건강보험료로 지급한 금액은 총 32조5000억원에 달했다. 수년 전 20조원 수준에 비해 눈에 띄게 늘었다. 이 사이 부당 청구로 확인돼 환수된 금액도 수년 전 20억원 수준에서 지난해 550억원 수준으로 늘긴 했지만 지급금액 전체로 볼 때 0.16%에 불과하다. 지급 총액은 급격히 불어난 데 반해 환수 금액은 쥐꼬리만큼 늘어난 셈이다. 이는 국민건강보험공단 재정을 위협하는 심각한 문제로 부각됐다.
국민건강보험공단 입장에선 급증한 데이터에 대한 분석력이 모자란 것이 가장 큰 문제였다. 이에 해결책으로 데이터에 대한 분석력을 강화키로 하고 SAS FDS 제품을 도입했다.
첫 번째는 도입한 영역은 진료 내역 통보였다. 우편이나 인터넷을 통해 언제·어디서 진료 받은 내역인지 통보하고 이 정보를 가입자들에게 제공하면서 가입자들이 피드백하도록 했다. 이른바 ‘확인-환수’하는 절차다.
두 번째는 구체적 진료 내역의 확인 영역이다. 병원에서 진료받은 내역을 갖고 요양기관에 대한 이상 징후 분석을 통해 상시 모니터링을 할 수 있도록 했다. 시스템에 쌓인 데이터를 분석하고 요양 기관에서 착오를 통해 보고된 것들에 대해 주기적으로 검증하고 환수할 수 있도록 했다.
세 번째는 보험자 이의 신청 영역이다. 건강보험심사평가원이 심사를 하고 요양 기관에 지급할 금액을 삭감하게 되는데, 심사를 누락하거나 착오했던 부분을 찾아내 건강보험심사평가원에 통보하고 재심사를 요청하는 영역에 도입했다.
이를 통해 국민건강보험공단은 보다 체계적인 분석 기반을 마련할 수 있게 됐다. 국민건강보험공단 프로젝트 관계자에 따르면 “과거에는 현장 조사자들의 경험만으로 조사를 했다면 이제는 데이터를 기반으로 과학적인 통계와 타깃 대상을 추출해낼 수 있게 됐다”고 평가했다. 또 각 지사들이 직접 조사 물량을 시뮬레이션 해가면서 객관적 판단기준을 갖고 조사해나갈 수 있게 됐다는 점도 특효다.
사용자들이 각자 원하는 분석이나 마이닝을 제공해 업무 시스템과 연계하고 신속-합리적 의사 결정할 수 있는 시스템을 만들어 낼 수 있었다.
결과적으로 부담 검출에 대한 효율이 크게 증가했다. 경험에 의해 조사하고 판단했던 때보다 시스템을 통해 과학적 통계를 내니 15% 정도로 검출 효율이 올라갔다.
1400여개에 달하던 요양기관 중 135건의 불량 가능성 높은 요양기관을 추려낼 수도 있었다. 각 지사에서 ‘타깃’ 요양 기관을 집중 조사해 부당한 건을 보다 효율적으로 가려낼 수 있게 된 것이다.
이를 통해 국민건강보험공단은 보험 급여에 대한 사후관리에 대한 업무 효율성을 끌어내고 있다. 또 진료비 누수 방지 등 재정 절감 방안을 마련해 실천하고 있다는 것이 가장 큰 효과다.
유효정기자 hjyou@etnews.com